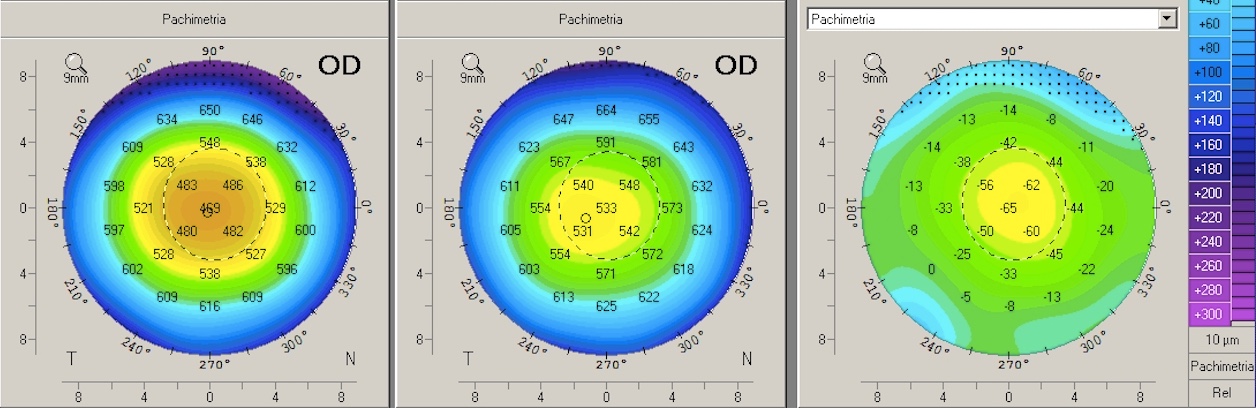
Le moderne tecniche laser hanno raggiunto livelli di eccellenza rendendo l’operazione agli occhi con il laser una prassi consolidata per correggere miopia, astigmatismo e ipermetropia.
Due i laser che possono essere utilizzati: laser ad eccimeri e il laser a femtosecondi.
Il laser ad eccimeri utilizza luce ultravioletta per modificare la curvatura della cornea attraverso il controllo di un sistema computerizzato, con una precisione di 2 micron (cioè 2 millesimi di millimetro). Il laser a femtosecondi o femtolaser è così chiamato perché usa impulsi luminosi della durata dell’ordine dei femtosecondi (1 femtosecondo= 10 alla -15 secondi); grazie alla durata brevissima si possono ottenere elevate potenze sulla cornea impiegando livelli di energia relativamente bassi, con una precisione di 10 micron. Questo laser è utilizzato per creare tagli e lembi a livello corneale.
Esistono varie tecniche di chirurgia laser sulla cornea, raggruppabili in due gruppi:
- Superficiali (PRK e varianti: LASEK, EpiLasik)
- Profonde (femtoLASIK, SMILE)
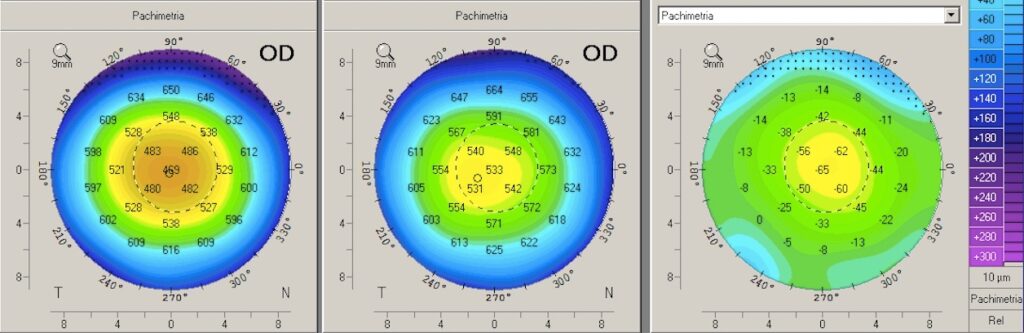
La PRK, PhotoRefractive Keratectomy, è una tecnica caratterizzata da grande sicurezza, semplicità di esecuzione e risparmio tissutale; il risultato visivo finale è ottimale; rispetto alle tecniche profonde, ha un decorso post-operatorio più fastidioso nei primi giorni.
La tecnica consiste, dopo avere stabilizzato le palpebre con uno strumento che aiuta a tenerle aperte, nella rimozione della parte centrale dell’epitelio corneale mediante applicazione di una soluzione alcoolica per 20 secondi. Successivamente viene effettuata una fotografia dell’iride e il paziente viene invitato a fissare una luce rossa di riferimento, che consente al computer di “agganciarsi” ai movimenti dell’occhio, che seguirà per tutta la procedura laser (“eye-tracking”). Successivamente il laser è pronto a partire: con una durata variabile da 2 a 30 secondi, il laser ad eccimeri vaporizza il tessuto corneale superficiale, rimodellando il profilo della cornea in modo preciso e regolare e correggendo così il difetto refrattivo.
Al termine dell’intervento, il paziente viene medicato con colliri antibiotici ed antinfiammatori e viene posizionata una lente a contatto che verrà lasciata per alcuni giorni, nel tempo in cui l’epitelio corneale ricrescerà a coprire l’area trattata.
Le varianti alla PRK utilizzano una diversa gestione dell’epitelio, ma sono sostanzialmente sovrapponibili per risultato.
La femtoLASIK si differenzia dalla PRK per il fatto che il trattamento con laser ad eccimeri viene effettuata al di sotto di un lembo corneale (spesso 120-150 micron e adeso alla restante cornea nel settore superiore) che viene sollevato per effettuare il rimodellamento corneale negli strati sottostanti (da qui l’acronimo LASIK che sta per LAser in SItu Keratomileusis). Alla fine della procedura, il lembo corneale viene riposizionato nella posizione originale come protezione della cornea sottostante; l’angolo di taglio del lembo fa sì che si posizioni spontaneamente nella posizione originaria senza necessità di essere suturato.
L’intervento è quindi più lungo e complesso perché il paziente deve ricevere due laser diversi. Essendo una procedura più profonda rispetto alla PRK, può indebolire maggiormente la cornea: l’idoneità a questo trattamento deve essere valutata e discussa attentamente. I grandi vantaggi della femtoLASIK sono la quasi totale assenza di sintomi e un recupero visivo quasi immediato: già il giorno successivo, la quasi totalità dei pazienti riesce a vedere 10 decimi!
La tecnica SMILE è simile alla femtoLASIK: grazie al femtolaser, si crea un piccolo lenticolo corneale negli strati profondi, che viene estratto tramite una piccola incisione. Quindi, rispetto alla femtoLASIK la SMILE non crea un flap libero, ma esegue un trattamento a cornea “chiusa” (eccetto il piccolo taglio per estrarre il tessuto ablato). Il trattamento è sottrattivo analogamente a PRK e femtoLASIK (cioè, si riduce la curvatura corneale togliendo tessuto). Seppure questa tecnica ha il vantaggio concettuale di operare attraverso una piccola incisione, è limitata dalla creazione di una doppia interfaccia e dalla sua laboriosità.
A oggi, sulla base della nostra esperienza ventennale, PRK e femtoLASIK sono laser che coprono tutte le esigenze dei pazienti (eccetto difetti refrattivi estremi, in cui è utile valutare tecniche additive, per cui si rimanda alla pagina Togliere gli occhiali ad ogni età.
Cosa aspettarsi dopo la PRK
Dopo la PRK, il paziente avrà dolore variabile da moderato a forte per i primi 2-3 giorni, coi sintomi tipici di una congiuntivite: dolore, intolleranza alla luce, lacrimazione, bruciore, palpebre gonfie e naso che cola. Questi disturbi durano il tempo in cui avviene la riepitelizzazione corneale (2-3 giorni) e per contrastarli si posiziona una lente a contatto alla fine dell’intervento e vengono usati farmaci antidolorifici per bocca. Inoltre viene iniziata una terapia con colliri antibiotici e intinfiammatori e con sostituti lacrimali. Gli antibiotici verranno sospesi una volta avvenuta la riepitelizzazione (e in quel momento verrà tolta anche la lente a contatto protettiva); gli intinfiammatori e i sostituti lacrimali verranno continuati per mesi – questo è molto importante per limitare reazioni infiammatorie corneali che potrebbero inficiare il successo del trattamento.
Normalmente, dopo i primi giorni il paziente non ha limitazioni di alcun tipo a svolgere le comuni occupazioni; la vista non sarà ancora perfetta e gli occhi saranno molto secchi e facilmente stancabili. Bisogna usare buon senso: evitare ambienti potenzialmente dannosi (piscine e spa, luoghi molto assolati, ventosi, fumosi o polverosi), non sfregare gli occhi, non fare entrare acqua corrente, usare sempre occhiali da sole all’esterno, instillare con regolarità i colliri e recarsi alle visite di controllo come prescritto.
I pazienti trattati con PRK per difetto ipermetropico avranno una iniziale sovracorrezione, per cui vedranno molto bene per vicino, ma un po’ sfuocato per lontano. Nelle settimane dopo il trattamento, questa ipercorrezione si ridurrà progressivamente fino a diventare nulla dopo 4-8 settimane.
E’ molto importante evitare nei primi sei mesi l’esposizione diretta prolungata alla luce del sole senza indossare occhiali da sole: raramente, l’esposizione solare può stimolare l’attivazione dei cheratociti e causare la regressione della miopia. Oggigiorno, i casi di regressione di miopia sono rarissimi e sono quasi sempre dovuti alla mancata osservazione di questa avvertenza oppure a una cicatrizzazione anomala della cornea (haze corneale), che può essere prevenuta con l’uso di cortisonici protratta nei mesi successivi al trattamento; in caso di comparsa di haze, può essere trattata nuovamente una volta stabilizzato il difetto visivo (circa 12 mesi).
Cosa aspettarsi dopo la femtoLASIK o la SMILE
Rispetto alla PRK, le tecniche laser profonde comportano un fastidio molto ridotto nei primi giorni postoperatori; inoltre la vista si stabilizza molto più in fretta, consentendo già dopo i primi 2-3 giorni una attività quotidiana quasi normale. Si richiede al paziente di evitare comunque per le prime due settimane attività sportive o attività lavorative fisicamente impegnative.
Come per la PRK, bisogna evitare nel primo mese ambienti potenzialmente dannosi (piscine e spa, luoghi molto assolati, ventosi, fumosi o polverosi), non sfregare gli occhi, non fare entrare acqua corrente, usare sempre occhiali da sole all’esterno, instillare con regolarità i colliri e recarsi alle visite di controllo come prescritto. Come per la PRK, è molto importante evitare nei primi sei mesi l’esposizione diretta prolungata alla luce del sole senza indossare occhiali da sole.
…E se qualcosa va storto?
Ogni chirurgia non è scevra da rischi; lo stesso vale per la chirurgia refrattiva. Complessivamente, però, queste tecniche sono molto sicure e, in caso di problemi, sono quasi sempre risolvibili.
La regressione miopica è un problema raro (1 caso su 100) e consiste nel ritorno della miopia nonostante il laser; i casi che vediamo nello studio Medical264 sono casi trattati con tecniche vecchie (laser meno precisi e soprattutto zone ottiche di trattamento piccole, un fattore spesso associato a regressione): il ritrattamento in questi pazienti è sicuro e risolutivo nella grande maggioranza dei casi.
Dopo il laser, quasi tutti i pazienti riferiscono un peggioramento della sensazione di secchezza oculare. Questo è assolutamente normale e legato alle modifiche indotte dalla chirurgia; la secchezza di solito dura alcuni mesi. Nel caso in cui la secrezione lacrimale fosse già ridotta prima dell’intervento, la secchezza potrebbe essere estremamente forte e causare danni epiteliali importanti. In questa situazione, bisogna studiare al meglio la situazione della superficie oculare e definire un piano di cura per ottimizzare la secrezione lacrimale, di solito ottenendo risultati più che soddisfacenti.
Nei primi mesi, è normale la visione notturna di raggi e aloni intorno alle luci. Questo fenomeno è più evidente nella correzione dei difetti elevati e nella correzione della ipermetropia e regredisce progressivamente in 1-6 mesi. A volte, lo studio accurato della situazione preoperatoria mette in risalto che la correzione di difetti elevati porrà il paziente a rischio di avere aloni notturni permanenti. Abbiamo potuto constatare che la discussione di questo potenziale fenomeno prima dell’intervento lo rende complessivamente molto più accettabile da parte del paziente (che, spesso, riferisce alonatura anche precedentemente al laser, a causa delle aberrazioni visive per un difetto ottico elevato), soprattutto se vengono utilizzate zone ottiche di ampiezza adeguata al diametro pupillare, come da prassi coi laser di ultima generazione.
La terapia antinfiammatoria con cortisone può causare, in alcuni pazienti, un aumento della pressione dell’occhio. E’ importante diagnosticare in tempo questo problema, per non scatenare un glaucoma da cortisone. Un eventuale rialzo pressorio può essere gestito in modo efficace con colliri specifici e riducendo il prima possibile l’uso di cortisonici; esso è di solito transitorio e non genera alterazioni oculari. Tuttavia è fondamentale che la gestione di questo problema sia accorta.
Raramente si possono verificare cicatrizzazioni anomale nelle tecniche di superficie: si osserva una fine opacità corneale anomala (haze). Tale problema risponde bene alla terapia cortisonica e tende a guarire spontaneamente nel giro di 8-12 mesi. Nelle tecniche profonde si possono avere problemi infiammatori del lembo o una imperfetta adesione del lembo alla restante cornea, con la necessità di riposizionarlo correttamente dopo qualche giorno o dopo alcune settimane.
A volte si osserva un recupero visivo lento: in genere è dovuto a una guarigione dell’epitelio e dello stroma corneale anomala e rallentata, oppure ad eccessiva fragilità dell’epitelio corneale. In questi casi sporadici sarà necessario usare i colliri a dosaggi maggiori; alla fine, tuttavia, la guarigione avverrà in maniera totalmente soddisfacente.
Le infezioni costituiscono un rischio comune a qualunque procedura chirurgica; in caso di laser sono eccezionali per frequenza e ben controllabili con la terapia mirata. E’ di fondamentale importanza attenersi alla terapia consigliata per numero di somministrazioni al giorno, orario e durata.
In conclusione, come minimizzare il rischio di problemi in questa chirurgia?
Semplicemente affidandosi a chirurghi esperti, che abbiano esperienza in problematiche corneali e che siano in grado di riconoscere in fretta (e, meglio ancora, prevenire) eventuali problemi postoperatori.
Come capire se un chirurgo è esperto? Al di là delle apparenze, di solito il chirurgo esperto è quello che spiega i rischi potenziali senza reticenze, con parole semplici e in serenità, perché è confidente e sereno nella gestione di questi problemi, se dovessero insorgere. Inoltre, è facile capire l’esperienza dallo scrupolo dedicato per valutare i fattori di rischio prima dell’intervento. Il chirurgo esperto sa che il paziente deve essere controllato spesso dopo l’intervento, perché alcune problematiche possono insorgere a tempi diversi; di conseguenza, prospetta già prima dell’intervento un piano di visite da seguire fino all’anno successivo.
Inoltre l’uso di tecnologie di ultima generazione è imprescindibile per ottenere i migliori risultati.
Tutto questo si traduce in costi chirurgici elevati. Bisogna diffidare delle proposte a basso costo, delle “offerte speciali”, dei centri che offrono due interventi al prezzo di uno: quasi sempre questa politica del risparmio viene applicata anche su altri fattori che il paziente non può controllare pienamente (tipologia del laser, esperienza del personale). Un laser effettuato a regola d’arte sarà “per sempre”; non ha quindi senso porsi come obiettivo un risparmio economico che, rapportato nel lungo tempo, è davvero trascurabile e non giustifica l’esposizione della vista a rischi evitabili.